INTRODUCCIÓN Y EVOLUCIÓN HISTÓRICA
La adhesión terapéutica es uno de los conceptos más estudiados y menos comprendidos en la relación médico-paciente, especialmente si tenemos en cuenta que el vocablo castellano más empleado, «adherencia», es una traducción incorrecta del inglés del término adherence. Si nos atenemos al diccionario de la Real Academia Española, «adherencia», del latín adhaerentia, se refiere meramente a la cualidad de adherente (es decir, lo que tiende a quedarse adherido a otra cosa), mientras que adhesión, del latín adhaesio, tiene un significado más amplio que incluye: «la acción de convenir un dictamen o partido»1,2. Este último término es a nuestro juicio el correcto, dado que su significado es el que más se acerca al grado de fidelidad con el que los pacientes siguen los regímenes terapéuticos.
Este problema terminológico no solo se encuentra en nuestro idioma, sino también en inglés, donde se emplea una pléyade de conceptos para referirse a una misma realidad, como: compliance (cumplimiento), persistence (persistencia) o concordance (concordancia). Como se verá más adelante, estos problemas terminológicos no son solo una mera discusión lingüística, sino que constituyen un problema que dificulta la conceptualización y la reproducibilidad de las investigaciones. El término empleado tiene además implicaciones en el modo en que se entiende la relación médico-paciente. Por ejemplo, si se utiliza el término «cumplimiento», se estaría enfatizando la responsabilidad del paciente en la ejecución de las recomendaciones médicas, lo que refuerza la visión paternalista del médico, mientras que si se utiliza el término «concordancia», se estaría reforzando la necesidad de una colaboración activa y participativa del paciente en el proceso terapéutico, reforzando su autonomía.
Históricamente, el concepto de la falta de fidelidad de los pacientes con las recomendaciones médicas ha preocupado a los clínicos. De hecho, el concepto «falta de adhesión terapéutica» es el último de los adjetivos que han empleado los médicos para denominar a los pacientes no colaboradores, asunto que adquirió popularidad a partir de la publicación en la década de los años 70 del libro Compliance with Therapeutic Regimens de Sackett y Haynes3. Sería ingenuo asumir que los médicos se han preocupado por el cumplimiento de sus recomendaciones solo desde el descubrimiento de la adhesión terapéutica o un mayor conocimiento de las bases patológicas de la enfermedad. De hecho, en escritos médicos antiguos se recoge la poca rigurosidad de los pacientes a la hora de seguir los regímenes terapéuticos prescritos. Clásicamente, se atribuye la primera referencia a Hipócrates de Cos (c. 460 a.C. – c. 370 a.C.), en cuyos aforismos puede leerse que «[el médico] debe ser consciente del hecho de que los pacientes frecuentemente mienten cuando dicen que han tomado determinadas medicinas». No obstante, la importancia de la autoridad de las recomendaciones comenzó a ganar notoriedad al abrigo del conocimiento de los agentes etiológicos de enfermedades como la tuberculosis. La falta de cumplimiento de los regímenes de aislamiento o de tratamiento era vista de forma moralizante por los médicos de la época, dado el carácter contagioso de la enfermedad. De hecho, los pacientes que no seguían el tratamiento (que con frecuencia era población migrante, vagabundos o alcohólicos) eran descritos como «incorregibles», «irresponsables»4 o más tarde como «recalcitrantes», e incluso se llegó a proponer crear «instituciones de detención de los tísicos ignorantes y viciosos»5.
Dejando atrás estos conceptos, la aparición de los antibióticos influenció para que la discusión de la falta de cumplimiento se extendiese a otras enfermedades diferentes a la tuberculosis. En varios artículos de la década de los 60 se documentó que el 80% de los pacientes con faringitis estreptocócica no cumplían con la pauta de tratamiento oral6, lo que motivó el desarrollo de penicilinas intramusculares de acción retardada para el tratamiento de esta enfermedad y solventar el problema. En este caso, las connotaciones moralizantes de denominar a niños con faringitis como recalcitrantes o incorregibles parecieron excesivas, por lo que se comenzó a gestar un nuevo paradigma que permitía estudiar las causas de falta de seguimiento del tratamiento. Fue a partir del auge de la medicina basada en la evidencia, y especialmente tras el trabajo de Sackett y Haynes en los años 70, cuando se empezó a definir el cumplimiento terapéutico (en inglés, compliance) como el grado en que la conducta de un individuo coincide con la recomendación médica3. Según la definición de estos autores, para poder afirmar que existe una falta de cumplimiento el diagnóstico debía ser correcto, la terapia debía tener un mayor beneficio que perjuicio y el paciente debía estar bien informado7. Y aunque esta definición (adoptada por la Organización Mundial de la Salud [OMS]8) es un esfuerzo más sofisticado para definir el concepto, el paradigma de Sackett y Haynes ha sido criticado por asumir que la ausencia de cumplimiento es siempre una conducta esencialmente irracional9–11. Fue gracias a este paradigma cuando el término cumplimiento comenzó a extenderse en enfermedades no contagiosas como la hipertensión y el asma, en las que las implicaciones de no seguir una recomendación médica no afectaban a terceras personas, sino solo al propio paciente.
A partir de los años 90 el término evolucionó a adhesión (adherence) y luego a concordancia para reforzar la idea de cooperación entre médico y paciente y disminuir la connotación de obediencia pasiva12,13. Una definición más tardía y relacionada con la concordancia define la adhesión como el grado en que el paciente participa del régimen terapéutico una vez que este ha aceptado dicho régimen14. Otra definición más operativa de adhesión es la del seguimiento de al menos el 80% de la medicación prescrita. Sin embargo, la definición más extendida actualmente es la de la OMS8, que plantea el grado en que la conducta de una persona se corresponde con las recomendaciones de un proveedor de salud. Según esta definición, la falta de cumplimiento puede deberse a un retraso en el inicio, un abandono del tratamiento o una dosificación o frecuencia diferentes de las prescritas15. Del concepto del abandono precoz se deriva el término de persistencia, entendido como la duración entre la primera y la última dosis.
Sin una definición formal extendida, medir la falta de adhesión se convierte en una tarea difícil, lo que explica la heterogeneidad de los estudios que se comentarán a continuación. El método más objetivo y cuantificable de medir la falta de adhesión consiste en ponderar cada una de las dimensiones que la componen (inicio, implementación del régimen y finalización)15,16. Aunque la persistencia y la iniciación son más fáciles de medir (tiempo hasta el evento), la implementación es algo más compleja, pues su definición es heterogénea: proporción de la medicación prescrita, proporción de días con número de dosis correctas tomadas, proporción de dosis tomadas a tiempo, distribución de intervalos interdosis, número de vacaciones terapéuticas o intervalo más largo entre dos dosis. Ante esta dificultad, existen escalas subjetivas donde el paciente declara su falta de adhesión terapéutica. Estas escalas, como el test de Morisky-Green o el de Haynes-Sackett, si bien son las más usadas en investigación, suelen mezclar conceptos como la actitud, la percepción de enfermedad, los efectos secundarios o la motivación para dejar la medicación, entre otros, más que la rigurosidad en el seguimiento de las pautas17–21. Un simple análisis de estas escalas nos da buena idea de las cifras que se reportan en algunos estudios21. Por ejemplo, en el test de Morisky-Green (Tabla 1) se observa que no es difícil responder sí a alguna de las preguntas, lo que sería considerado como una falta de adhesión. Aunque este test se ha visto correlacionado con medidas objetivas como el recuento de comprimidos, la frecuencia del olvido de la medicación es un factor que tener en cuenta de cara a estimar el impacto que pueda tener la falta de adhesión sobre la salud del paciente.
TABLA 1. Test de Morisky-Green
| ¿Olvida alguna vez tomar los medicamentos para tratar su enfermedad? |
| ¿Toma los medicamentos a las horas indicadas? |
| Cuando se encuentra bien, ¿deja de tomar la medicación? |
| Si alguna vez le sienta mal la medicación, ¿deja usted de tomarla? |
Para añadir mayor dificultad a la interpretación de estas escalas, el hecho de que los pacientes se sepan observados puede modificar su conducta, lo que en psicología se denomina efecto Hawthorne22. Así, los pacientes que se saben observados, como sucede en un ensayo clínico, con total probabilidad seguirán de forma más fiel los tratamientos prescritos que si se encontrasen en condiciones clínicas habituales. Todos estos motivos explican que la magnitud de la falta de adhesión es algo difícil de cuantificar.
¿POR QUÉ LOS PACIENTES NO TOMAN LOS TRATAMIENTOS?
Tomando las anteriores definiciones como punto de partida podemos preguntarnos cuáles son las razones que llevan a los pacientes a no seguir los regímenes terapéuticos. En la primera década de 2000 comenzó a realizarse un esfuerzo para comprender las causas que motivaban a los pacientes a abandonar sus tratamientos pese a buscar ayuda médica. Un ejemplo de esto lo podemos encontrar en el texto de la OMS, donde a pesar de no plantearse un modelo unitario para explicar la adhesión, se intenta realizar un esfuerzo taxonómico categorizando los factores que afectan a la adhesión. De acuerdo con la OMS existirían cinco dimensiones que explican la falta de cumplimiento (Fig. 1). Esta visión refuerza la idea de que la falta de adhesión es un problema prevenible, pudiendo intervenir sobre cada uno de estos aspectos para conseguir que los pacientes tomen los medicamentos del modo que su médico los ha prescrito.
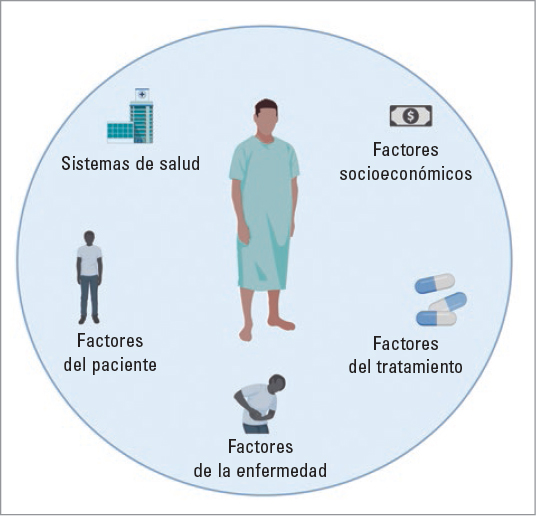
FIGURA 1. Dimensiones de la adhesión terapéutica según la Organización Mundial de la Salud. Dentro de estas dimensiones, algunos de los factores que afectan a la adhesión son la percepción de la enfermedad por parte del paciente, los efectos adversos de la medicación, la complejidad del régimen, el precio del fármaco, la eficacia percibida del tratamiento o el tiempo que dedica el médico a explicar el tratamiento, entre otros.
Otro punto de vista sobre las causas de no adhesión es su clasificación como causas intencionales y no intencionales. Las causas intencionales serían aquellas en las que el paciente, de un modo más o menos voluntario, decide no seguir el tratamiento prescrito. Las causas no intencionales serían aquellas que motivan conductas de faltas de adhesión no planificadas. Estas últimas no responden a factores cognitivos o a creencias del propio paciente como las primeras, sino que pueden deberse a olvidos o a no conocer cómo usar el producto farmacéutico23–26.
¿POR QUÉ ES IMPORTANTE?
Si se considera la importancia desde el punto de vista de la frecuencia, puede afirmarse que la falta de adhesión es un suceso importante en todas las enfermedades crónicas y se da en todas las especialidades médicas. En términos generales, se calcula que el 30% de las medicaciones nunca son dispensadas27 y solo la mitad de los fármacos prescritos se toman lo suficiente como para alcanzar un efecto terapéutico28. Hasta el 50% de los pacientes dejan el tratamiento completamente al año de iniciar el tratamiento29. La cifra del 50% es la que más se repite en términos de adhesión terapéutica para el uso de fármacos en enfermedades crónicas29. En nuestro entorno, una encuesta llevada a cabo en 2016 por Farmaindustria en 1.400 pacientes con enfermedades crónicas reveló que el 50% de los pacientes no cumplían adecuadamente el régimen terapéutico30. Sin embargo, las implicaciones que puede tener la falta de adhesión terapéutica no son iguales en todas las enfermedades, de ahí que el problema se haya estudiado de forma desigual. Por ejemplo, son de sobra conocidos los esfuerzos en psiquiatría para asegurar la administración de fármacos antipsicóticos o estabilizadores del ánimo en pacientes con trastorno mental grave, o el obvio interés en infectología para garantizar un adecuado cumplimiento del régimen antibiótico completo. En cada una de estas enfermedades las implicaciones del no cumplimiento terapéutico pueden llegar a afectar a terceras personas, de ahí que el seguimiento pase a ser una cuestión de salud pública. Sin embargo, en otras enfermedades crónicas donde las consecuencias de la falta de seguimiento implican fundamentalmente al propio paciente y a su entorno cercano, las consecuencias son claramente menores.
En neurología, el impacto y la frecuencia de la falta de adhesión es diferente en cada una de las subespecialidades. Las más estudiadas son las epilepsias y las enfermedades cerebrovasculares, con implicaciones directas en la supervivencia del paciente. El problema también se ha estudiado en profundidad en las cefaleas dado el impacto en la calidad de vida del paciente.
Enfermedades cerebrovasculares
En relación con las enfermedades cerebrovasculares, cuya tasa de recurrencia está entre un 14,7 y un 17,1% de los casos al año31,32, la prevención secundaria es fundamental para reducir este riesgo, de ahí que la adhesión sea clave para prevenir nuevos eventos. Sin embargo, en algunos estudios se estima que, al año, el 12,4% de los pacientes habían dejado la medicación antitrombótica33. En un reciente metaanálisis se ha calculado que solo el 64,1% de los pacientes que habían sufrido un ictus cumplían el tratamiento34. Más preocupante si cabe son las cifras de adhesión en prevención primaria, donde se estima que en pacientes con fibrilación auricular tratados con anticoagulantes orales de acción directa, un tercio tienen un cumplimiento inferior al 80%35. Estos datos justifican que la falta de adhesión pueda considerarse un factor de riesgo para la enfermedad, de modo que los pacientes que cumplen estrictamente la toma de medicación tienen un 23% menos riesgo de presentar un evento vascular no fatal y un 48% menos riesgo de mortalidad respecto a aquellos que presentan un cumplimiento deficitario36.
Epilepsias
En las epilepsias, de acuerdo con los estudios disponibles, la falta de adhesión es más frecuente que en el ictus, aunque va en consonancia con lo descrito en otras enfermedades crónicas. Según la literatura médica, la adhesión terapéutica en epilepsia varía en un rango del 20 al 80%8,37–39. Este intervalo tan amplio se explica por la heterogeneidad de las metodologías empleadas. En algunos estudios se realiza un recuento sistemático de la medicación administrada, mientras que otros asumen que los niveles bajos de determinados fármacos en sangre son invariablemente causados por una toma inadecuada, sin considerar que tanto la metabolización rápida como los problemas de absorción son causas plausibles de concentraciones sanguíneas bajas. Los factores de no adhesión en epilepsia se ajustan con bastante rigurosidad al esquema de la OMS (Tabla 2)39,40. La falta de seguimiento en epilepsia afecta, como es de esperar, a la salud de los pacientes. En un gran estudio retrospectivo, llevado a cabo en 33.658 pacientes con epilepsia, los pacientes que no tomaban adecuadamente la medicación presentaban una mortalidad hasta tres veces más alta. Además, en los periodos en que los pacientes dejaban de tomar la medicación se incrementaban las visitas a urgencias, los ingresos hospitalarios, los accidentes de tráfico y las fracturas respecto a los periodos de toma de medicación41.
TABLA 2. Algunos factores asociados al cumplimiento terapéutico recogidos en la literatura
| Factores predictores de adhesión | Ejemplos |
|---|---|
| Factores sociodemográficos | – Menor adhesión en varones de menos de 30 años con bajo nivel socioeconómico39 |
| Factores clínicos | – Preocupación por efectos secundarios de los fármacos, percepción de ausencia de eficacia, comorbilidades múltiples, mala comunicación médico-paciente39 |
| Factores del tratamiento | – Gabapentina, ácido valproico y fenobarbital presentan una menor adhesión que lamotrigina o levetiracetam – El mayor número de dosis disminuye la adhesión40 |
Cefaleas
La literatura disponible sobre cefaleas es amplia y va en línea con otras enfermedades crónicas ya comentadas. En una encuesta realizada a 1.160 pacientes con cefalea, se observó que un 11% nunca adquirió la medicación prescrita para el tratamiento de las crisis de migraña. Algunas de las razones esgrimidas por los encuestados para no iniciar el tratamiento fueron su elevado coste (33%) y dudas sobre tolerabilidad y efectos adversos (30%). En esta misma encuesta, hasta un 37% retrasaba el uso de medicación para el tratamiento de las crisis y un 44% evitaba el uso de medicación en las crisis, principalmente por miedo a efectos adversos42. Más desconcertante es un reciente estudio danés con datos de un registro farmacéutico entre los años 2014 y 2019 donde se objetivó que solo el 12% de los pacientes migrañosos había adquirido en las farmacias el triptán prescrito; además, de quienes al menos lo compraron una vez, solo el 43% lo volvió a comprar en los siguientes cinco años43. Respecto a la medicación preventiva, se estima que entre un cuarto y la mitad de los pacientes no sigue correctamente las pautas de medicación prescritas44,45, porcentaje que se incrementa cuando hablamos de medidas terapéuticas no farmacológicas, en las que la no adhesión llega al 88%, si bien existe una gran variabilidad según el régimen pautado46. En una revisión sistemática de 2014, la adhesión a los fármacos preventivos a los dos meses se estimaba entre el 41 y el 95%, del 21 al 80% a los seis meses y del 35 al 56% a los 12 meses, mientras que la persistencia a los 12 meses estaba entre el 7 y el 55%. Respecto a las diferencias entre fármacos, en la misma revisión se observó que el propranolol, en comparación con la amitriptilina y el topiramato, era el fármaco con mayor persistencia (77%), mientras que el topiramato tenía el mayor porcentaje de abandonos debido a efectos adversos47.
Sin embargo, otros estudios parecen revelar cifras superiores de adhesión. En un estudio prospectivo sobre el uso de betabloqueadores en migraña se observó que 85 de 90 pacientes (94%) habían tomado el fármaco al menos 25 de 30 días en un periodo de cinco meses, cifra que se mantuvo estable a los 10 y 16 meses en los pacientes que continuaron el seguimiento (95 y 92% de los pacientes siguieron correctamente las pautas, respectivamente)48. Por otro lado, la falta de adhesión en cefaleas puede extenderse a la asistencia a las visitas médicas, donde se ha observado que un 41% de los pacientes que acuden a la primera cita jamás regresan49. Los factores que en general explican el pobre seguimiento de las pautas terapéuticas coinciden con los reflejados en el esquema de la OMS, aunque en el caso de las cefaleas cabe destacar como principales factores la complejidad de los regímenes terapéuticos, la presencia de efectos adversos47, la falta de eficacia percibida y la mejoría espontánea de los pacientes50. Pese a que las causas del cese de la medicación pueden variar entre los diferentes grupos farmacológicos y el tipo de cefalea, en un estudio en pacientes migrañosos se puso de manifiesto que un 39,2-48,2% abandonó la medicación preventiva por falta de eficacia y un 34,2-53,2% por efectos adversos51.
Enfermedades neurodegenerativas
Para terminar este breve repaso a la adhesión terapéutica en neurología, se aportarán unos datos sobre enfermedades neurodegenerativas. En estas, la fidelidad en el tratamiento no difiere demasiado de los grupos anteriormente mencionados. Por ejemplo, en la enfermedad de Alzheimer se calcula que solo entre el 40-60% de los pacientes continúan con la medicación al año iniciarla52. Según datos de un registro austriaco de 15.809 pacientes, al año solo el 42,5% de los pacientes continuaba con el tratamiento prescrito. La persistencia variaba entre los diferentes fármacos, siendo mayor con memantina (el 55% de los pacientes continuaba) y menor con rivastigmina (23,7%). Aunque esta falta de adhesión cabe atribuirse en parte a los problemas cognitivos de los pacientes, la baja eficacia de estos tratamientos, unida al hecho de que en muchos sistemas de salud el desembolso del precio del fármaco sale directamente del bolsillo del paciente o su familia, justifican mucho mejor esta circunstancia53.
Puede pensarse que en la enfermedad de Parkinson, donde los efectos clínicos de la medicación suelen ser rápidos y objetivos, la no adhesión es infrecuente. Sin embargo, las tasas de no adhesión al tratamiento se encuentran el 12,5 y el 67% de los casos, lo que no difiere de lo reportado en los anteriores epígrafes. Se han comunicado los siguientes factores predisponentes: duración de la enfermedad, aislamiento social, complejidad de los regímenes terapéuticos, trastornos afectivos concurrentes y desarrollo de demencia, entre otros54.
¿CUÁL ES LA SOLUCIÓN?
La falta de seguimiento terapéutico es frecuente en los diferentes campos de la neurología y puede tener alto impacto en la salud de los pacientes. Cabe ahora preguntarse si pueden tomarse medidas para mejorar la situación. Algunos autores, considerando la falta de adhesión como un hecho prevenible, proponen diferentes estrategias para conseguir mejorar el cumplimiento actuando en las diferentes dimensiones que motivan la falta de adhesión. Algunos de los abordajes pueden suponer simplificar los regímenes terapéuticos, enseñar y modificar las creencias de los pacientes, mejorar la comunicación con los pacientes y evaluar periódicamente la adhesión55. Se ha propuesto el uso de calendarios y alarmas que permiten recordar a los pacientes cuándo tomar la medicación56, cajas de medicación inteligentes que dispensan y cuentan las dosis57,58, además de acciones obvias como llamar por teléfono a los pacientes59. Existen, por ejemplo, formulaciones de aripiprazol que contienen un sensor dentro del comprimido que envía una señal a un smartphone cuando el paciente lo ha ingerido60. Sin embargo, estos artificios tecnológicos no siempre consiguen el efecto deseado, pues, aunque consiguen mejorar el cumplimiento terapéutico, esto no siempre se traduce en términos de mejoría de los resultados en salud61. La simplificación de los regímenes terapéuticos, el uso de formulaciones que requieren una dosificación menos frecuente o la «polipastilla» (combinación a dosis fija de varios fármacos) son estrategias que han demostrado mejorar el cumplimiento62.
Sin duda, la falta de seguimiento terapéutico parece un tema más complejo que el mero olvido de ciertas dosis. No identificar la causa fundamental del problema puede llevar a una espiral tecnologizante donde se planteen nuevas estrategias y dispositivos que tarde o temprano el paciente dejará de utilizar. Es necesario entender que la falta de adhesión es un problema complejo en el que intervienen la concepción de la enfermedad por el paciente, el riesgo percibido, la eficacia del tratamiento y la relación médico-paciente. Es preciso ponerse en la piel del paciente para entender el abandono de fármacos de dudosa eficacia, con efectos clínicos no apreciables o que permiten reducir un riesgo a largo plazo difícilmente estimable por los pacientes. El conflicto nace de la falta de adecuación de las expectativas ante la enfermedad, algo que se ve con frecuencia en la consulta en forma de quejas por ineficacia de un fármaco que el paciente ni siquiera ha tomado.
Un punto clave para conseguir una mayor adhesión es mejorar la comunicación, lo que conduce a una relación médico-paciente más horizontal. En el diálogo entre el médico y el paciente debe considerarse cuál es la eficacia real del fármaco y las expectativas del paciente ante el tratamiento, consiguiendo un equilibrio entre la expectativa de cambio y la eficacia. Desde la autonomía del paciente, el médico puede persuadir de los beneficios que puede tener para la salud el seguimiento de un determinado tratamiento y cuáles pueden ser las consecuencias derivadas de la falta de adhesión. Sin embargo, es preciso comprender que la falta de adhesión no siempre es un proceso irracional y que, por tanto, el seguimiento íntegro de las pautas es solo posible en un contexto ideal, tal como ocurre en los ensayos clínicos. Comprendiendo las expectativas y adecuándolas a los tratamientos actuales se puede conseguir mejorar la relación con nuestros pacientes y, de paso, entender que nuestra relación con ellos va más allá de la prescripción farmacológica.
FINANCIACIÓN
El presente trabajo no ha recibido ninguna subvención oficial, beca o apoyo de un programa de investigación destinados a la redacción de su contenido.
CONFLICTO DE INTERESES
El autor no comunica conflicto de intereses en relación con el contenido del trabajo.
RESPONSABILIDADES ÉTICAS
Protección de personas y animales
El autor declara que para este trabajo no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos
El autor declara que en este trabajo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informado
El autor declara que en este trabajo no aparecen datos de pacientes.
Uso de inteligencia artificial generativa
El autor autor declara que no ha utilizado ningún tipo de inteligencia artificial generativa en la redacción de este manuscrito ni para la creación de figuras, gráficos, tablas o sus correspondientes pies o leyendas.